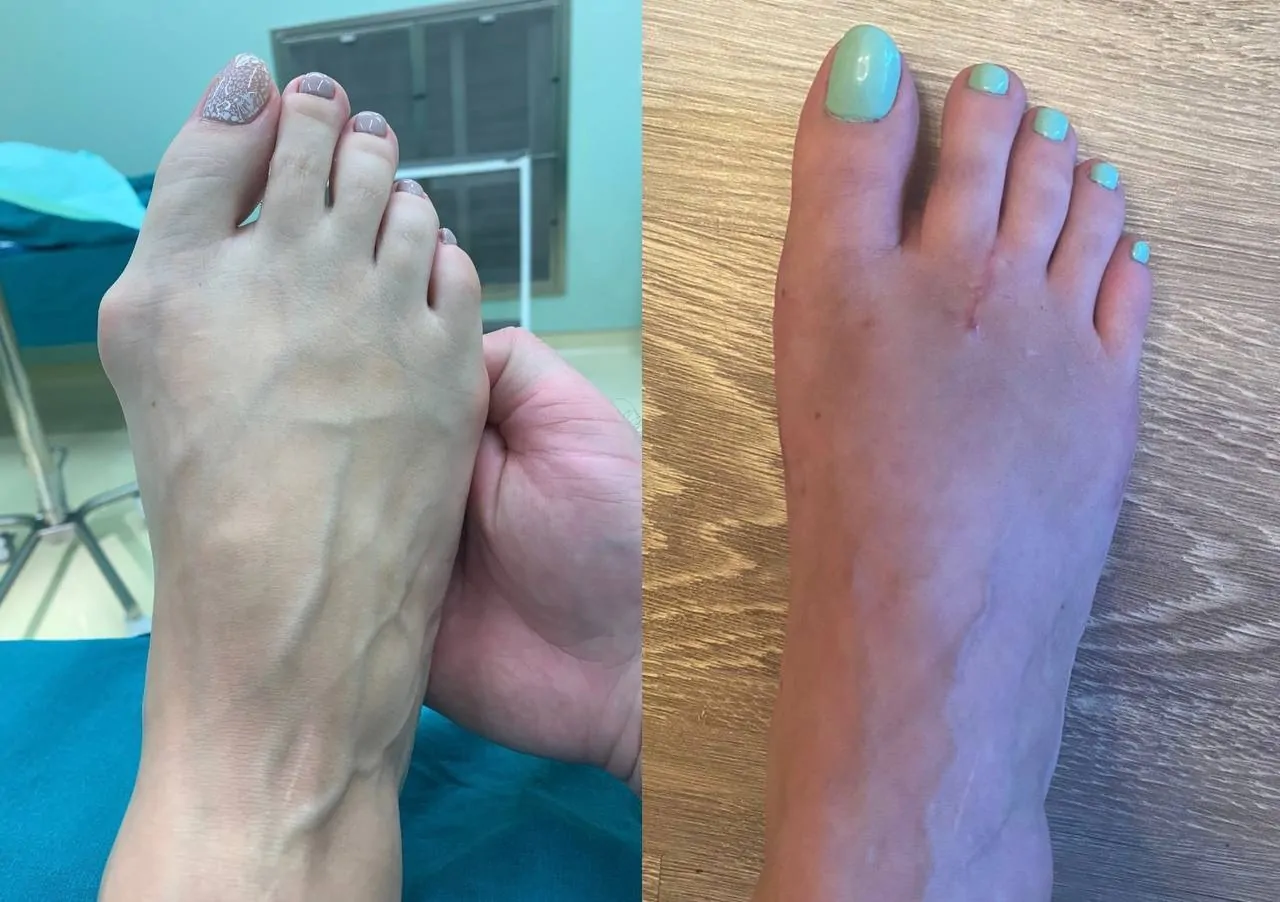
Девушки сразу поймут, о чем пойдет речь
Вальгусная деформация большого пальца – одна из самых частых ортопедических проблем у женщин, приносящая множество неудобств: боль в суставе большого пальца при ходьбе, утомляемость ног, сложности с подбором обуви, эстетический дискомфорт.
Об этой проблеме и ее решении подробно рассказывает врач травматолог-ортопед Кучава Эльдар Александрович:
”Возникновение «косточки» или «шишечки» возле большого пальца стопы многие связывают с ее внезапным обособленным ростом, но это не совсем так: ее появление вызвано отклонением анатомической оси первой плюсневой кости, что меняет расположение и соосность костей в 1м плюсне-фаланговом суставе, возникает патологический вальгусный угол. Это провоцирует изменение положения большого пальца, а в более тяжелой степени и других пальцев.
Факторы, влияющие на деформацию
Причина возникновения «косточки» многофакторная. Первое, на что мы обращаем внимание, — это наличие комбинированного плоскостопия, так как основная причина деформации первого пальца – несостоятельность связочно-мышечного аппарата, поддерживающего стопу в физиологически правильном положении. Нарушение правильного формирования сводов стопы приводит к избыточным нагрузкам на опорный орган, вследствие чего и возникает деформация. В дополнение к основной причине, существуют и другие факторы: узкая или тесная обувь, ношение обуви на высоком каблуке более 5 см и т.д.
Симптомы
Как правило, первым ощутимым симптомом развития деформации для пациента становится появление самой «косточки», но следует обратить внимание и на такие симптомы:
• Отечность, покраснение кожи, болезненность при пальпации в области первого плюснефалангового сустава;
• Боль в области большого пальца, которая может усиливаться при ходьбе, ношении обуви;
• Мозоли в месте трения между 1 и 2 пальцем.
Если процесс деформации начался, пациент самостоятельно не сможет его исправить. Для компенсации плоскостопия и снижения риска развития еще больших деформаций, используются индивидуальные ортопедические стельки, изготовленные на заказ с учетом персональных особенностей стопы. Индивидуальные стельки корректируют положение измененной стопы и способствуют правильному распределению нагрузки на опорно-двигательный аппарат, что предотвращает дальнейшее усугубление существующих проблем со стопой. Однако, уже сформировавшуюся деформацию пальцев возможно исправить только хирургическим путем.
Диагностика заболевания
Диагноз ставится после осмотра врача травматолога-ортопеда и выполненной рентгенографии.
Если у пациента имеется выраженная деформация, болевой синдром не купируется и появляется проблема невозможности подбора комфортной обуви, качество жизни снижается, в таком случае поднимается вопрос о хирургической операции (реконструктивной коррекции деформаций).
Операция
Ход операции заключается в создании искусственного перелома кости, смещения ее анатомической оси и в фиксации с помощью титановых винтов в правильном положении.
Анестезия
При операции на усмотрение врача используются:
– спинальная анестезия: введение анестетика в межпозвоночное пространство на уровне поясничного отдела позвоночника, прокол осуществляется ниже уровня спинного мозга, что предотвращает риски травматизации нервных корешков (блокируется чувствительность в обеих ногах);
– проводниковая: выполняется блокирование нервной передачи в той области тела, где планируется выполнение операции (блокируется чувствительность одной ноги).
Реабилитация
Время восстановления после операции зависит от общего состояния больного. Может потребоваться от 1.5 до 2 месяцев.
Успех реабилитации зависит от того, насколько правильно пациент соблюдал все послеоперационные рекомендации врача.
Нагрузка на оперированную ногу уже на следующий день не противопоказана, однако необходимо соблюсти условия для правильной реабилитации. Так как в ходе операции на переднем отделе стопы создается искусственный перелом кости, который физиологически срастается в течение 1,5-2 месяцев, запрещается давать нагрузку на этот участок. В послеоперационном периоде пациент должен ходить без упора на передний отдел, в специальной обуви Барука, которая подразумевает подъем передней части стопы.
Первые 2 недели после операции ноги следует держать в возвышенном положении как можно чаще, с целью уменьшения отека мягких тканей. При нарушении этих и других рекомендаций врача, при выписке из стационара, могут возникнуть рецидивы. По истечении двух месяцев делается рентген-контроль. Если кость срослась, разрешается наступать на ногу полноценно и носить свою обувь с использованием ортопедической стельки.”